Tumore della vagina
Che cos'è
La vagina è il canale che congiunge la vulva e la cervice uterina. La parete interna di questo canale è rivestita da un epitelio squamoso al di sotto del quale si trovano muscoli, tessuto connettivo, linfonodi e vasi sanguigni.
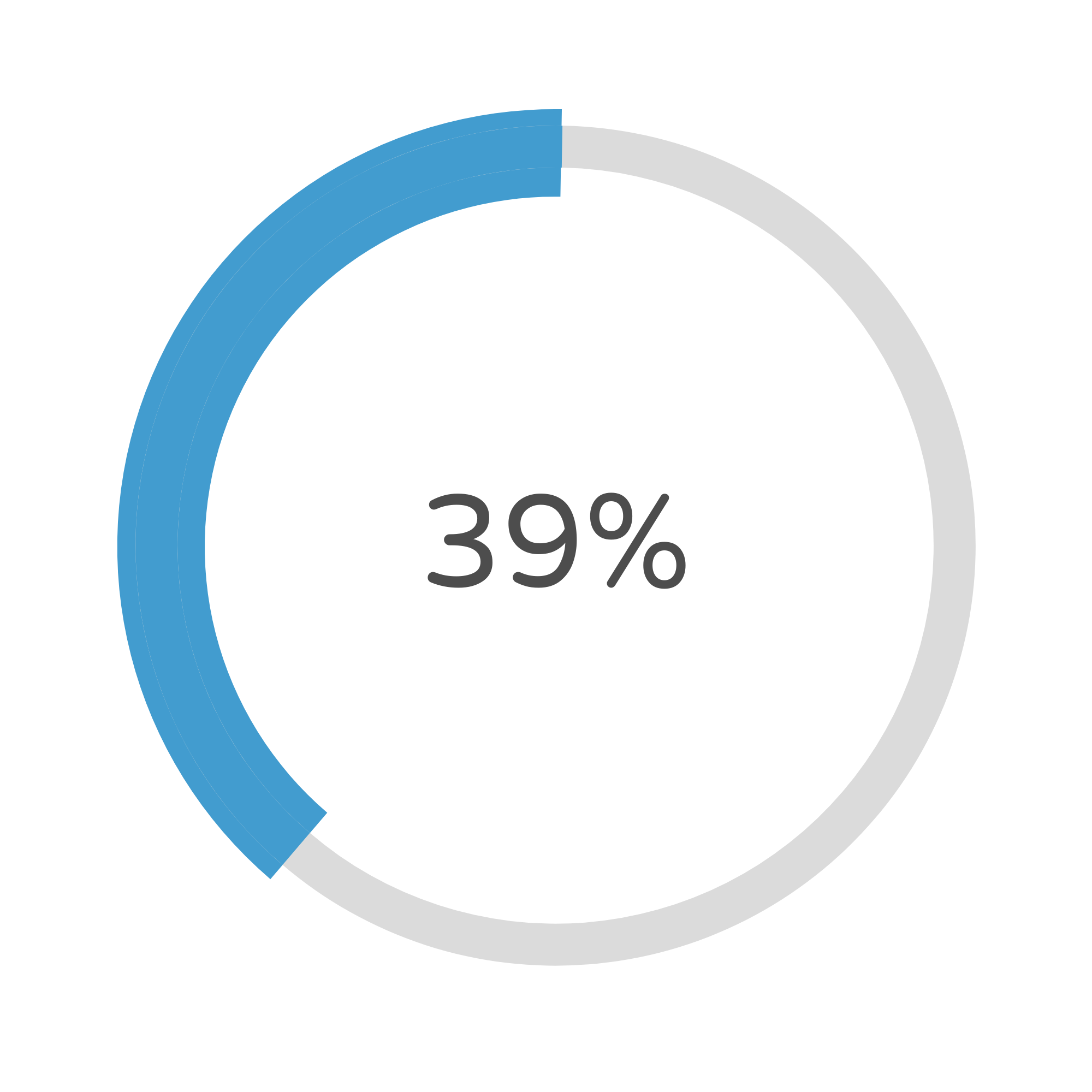
Sopravvivenza a 5 anni dalla diagnosi: 39%

2% delle neoplasie del tratto genitale femminile

1 donna ogni 1600 è destinata a svilupparlo
Quanto è diffuso
E’ un tumore raro, e pertanto non conosce screening, a differenza tumore della cervice uterina. L’età media alla diagnosi in caso di un carcinoma squamoso è di circa 60 anni, sebbene talvolta sia diagnosticato in pazienti tra i venti e i trent’anni. Una diagnosi di carcinoma in situ o invasivo della vagina (più comunemente di tipo squamoso) viene posta in circa 1 donna ogni 100.000. In Italia la sopravvivenza a 5 anni per tutti i tumori della vagina è pari al 39%.
Fattori di rischio
L’infezione da Papillomavirus Umano (HPV) è responsabile del 70% dei tumori vaginali. Si tratta dell’infezione sessualmente trasmessa più diffusa in entrambi i sessi. L’International Agency for Research on Cancer (IARC) già nel 1995 ha inserito l’HPV tra gli agenti cancerogeni per l’uomo, potendo determinare tumori a livello di più distretti.
È importante sottolineare che sono più di 225 i tipi di HPV ad oggi identificati e solo alcuni sono pericolosi da un punto di vista oncologico. Infatti, alcuni di essi (HPV tipo 6 e 11) sono responsabili di lesioni benigne come i condilomi e i papillomi, altri sono in grado di produrre lesioni pre-invasive e invasive, cioè il tumore della cervice uterina (specie i virus di tipo 16 e 18 correlati a circa il 70% di tutti i tumori cervicali in tutto il mondo). L’infezione da HPV è la più frequente tra le infezioni sessualmente trasmesse. Tuttavia, soltanto una piccola parte delle infezioni (circa il 10%) può evolvere verso forme tumorali, specie in presenza di alcuni cofattori (fumo di sigaretta o anche fattori legati a una predisposizione genetica legati a polimorfismi di geni connessi con l’immunità e la suscettibilità all’infezione). La maggior parte delle infezioni, invece, è transitoria e asintomatica e guarisce spesso spontaneamente grazie al sistema immunitario.
Pertanto, i tipici fattori di rischio del carcinoma vaginale sono: alto numero di partner sessuali, precoce età al primo rapporto, fumo di sigaretta. Altri fattori di rischio associati all’insorgenza di cancro della vagina sono rappresentati da: età avanzata, consumo di alcolici, virus HIV, malattie croniche della cute come il lichen. È stato inoltre osservato che l’esposizione in utero a dietilstilbestrolo (DES) e adenosi vaginale aumenta l’incidenza del tumore vaginale. Il DES è un farmaco ormonale che veniva prescritto tra il 1940 e il 1970 per la prevenzione del parto pretermine.
Tipologie
Si stima che solo il 10% delle neoplasie vaginali abbia origine primitivamente dalla vagina, mentre nella maggioranza dei casi si tratta di una localizzazione metastatica di altri tumori (cervice, endometrio, retto). Tali neoplasie vanno quindi sempre escluse quando si identifica una neoformazione vaginale sospetta.
Il più comune tumore primitivo della vagina è il carcinoma squamoso, che prende origine in genere da una lesione precancerosa (VAIN, vaginal intraepithelial neoplasia) che può in seguito diventare tumore anche a distanza di parecchi anni.
Circa il 10% dei carcinomi primitivi vaginali è rappresentato da adenocarcinomi, quando il tumore nasce da una cellula ghiandolare. L’adenocarcinoma vaginale a cellule chiare colpisce spesso donne giovani esposte in utero (cioè prima della nascita) al dietilstilbestrolo. I melanomi maligni della vagina sono estremamente rari e colpiscono in maniera quasi esclusiva le donne caucasiche e infine vi sono i sarcomi, che originano dal tessuto connettivo delle pareti vaginali durante la prima infanzia e che di solito si presentano come una massa polipoide con aspetto a grappolo che affiora a livello dell’orificio vulvare esterno con o senza sanguinamento.
Sintomi
La sintomatologia del carcinoma invasivo della vagina è rappresentata da una perdita ematica vaginale, talvolta associata a leucoxantorrea (perdite vaginali anomale), dolore durante i rapporti. Nei casi più avanzati si possono associare costipazione, fastidio e dolore quando si urina e dolore pelvico continuo.
Prevenzione primaria e secondaria
Ogni tumore, compreso il tumore della vagina, risente di corretti stili di vita quindi non fumare, seguire la dieta mediterranea, praticare attività fisica costante e limitare il consumo di alcol. È opportuno cercare di evitare l’infezione da Papillomavirus, facilitata da un inizio precoce dell’attività sessuale e da un alto numero di partner (prevenzione secondaria). Per prevenire l’infezione da HPV e quindi la eventuale progressione verso forme neoplastiche da parte delle cellule epiteliali infettate dal virus sono oggi disponibili specifici vaccini offerti gratuitamente dal Sistema Sanitario Nazionale (prevenzione primaria).
In accordo con il nuovo piano vaccinale nazionale, la vaccinazione è prevista a partire dal 12° anno di vita con l’offerta attiva della vaccinazione anti-HPV a tutta la popolazione (femmine e maschi), poiché l’obiettivo è l’immunizzazione di adolescenti di entrambi i sessi per la massima protezione da tutte le patologie HPV correlate direttamente prevenibili con la vaccinazione. In funzione dell’età e del vaccino utilizzato, la schedula vaccinale prevede la somministrazione di due dosi a 0 e 6 mesi (per soggetti fino a 13-14 anni), o tre dosi a 0, 1-2 e 6 mesi per i più grandi.
I controlli ginecologici periodici possono infine essere decisivi nella prevenzione del tumore della vagina in quanto permettono di scoprire eventuali lesioni precancerose che negli anni potrebbero trasformarsi in un tumore.
Diagnosi
Il sospetto di tumore alla vagina si ha con una visita ginecologica nel corso della quale lo specialista valuta i sintomi, effettua un esame completo della zona genitale, raccoglie informazioni sulla storia medica e familiare e, se lo ritiene necessario, effettua o prescrive ulteriori esami. La colposcopia, per esempio, è un esame piuttosto rapido e indolore che permette al medico di osservare nel dettaglio le cellule che rivestono vagina e cervice uterina e di mettere in luce eventuali anomalie. La diagnosi definitiva deve essere fatta con la biopsia (ambulatoriale o generalmente con anestesia locale), cioè il prelievo di alcune cellule da analizzare al microscopio, che permette di stabilire o escludere con certezza la presenza di tumore della vagina. Una volta diagnosticato il tumore, si procede con altri esami per capire se la malattia si è diffusa anche in altri organi (stadiazione): accurata visita ginecologica con esplorazione rettale, radiografia del torace, risonanza magnetica della pelvi (la metodica fondamentale per la valutazione dell’estensione locale di malattia), TC torace addome ed eventuale PET total body ed infine alcuni esami come la cistoscopia e la rettoscopia che sono necessarie in caso di sospetto interessamento di vescica o retto data la contiguità anatomica di tali sedi con la vagina. Una volta diagnosticato con certezza il tumore, si procede con altri esami per capire se la malattia si è diffusa anche in altri organi: accurata visita ginecologica con esplorazione rettale, radiografia del torace, risonanza magnetica, TC, PET e alcuni esami come la cistoscopia e la rettoscopia sono necessarie per evidenziare e/o escludere un eventuale interessamento di vescica o retto. successivamente.
Evoluzione
Lo stadio del tumore alla vagina, che indica quanto la malattia è diffusa, viene assegnato utilizzando il sistema di stadiazione FIGO (International Federation of Gynecology and Obstetrics) combinato con quello dell’AJCC (American Joint Committee on Cancer) e si basa sui criteri TNM, dove T si riferisce all’estensione della malattia, N al coinvolgimento dei linfonodi e M alla presenza di metastasi. Si identificano in genere cinque stadi per i tumori della vagina, da quello in fase inziale (stadio I) a quello più avanzato (stadio IV).
Come si cura
Le pazienti devono essere trattate presso Centri di riferimento, data la rarità di questa patologia, la complessità del trattamento e la possibilità, in casi selezionati, di conservare la funzionalità vaginale. In ogni caso la strategia terapeutica va concordata e condivisa dal ginecologo oncologo e dal radioterapista. In generale i carcinomi in situ vengono trattati quasi esclusivamente con approccio chirurgico (l’uso della radioterapia è occasionale), mentre nelle forme invasive la radioterapia viene utilizzata in quasi 3/4 dei casi.
La chirurgia ha un ruolo limitato per il rischio di disfunzioni sessuali e la stretta contiguità del canale vaginale con la vescica e con il retto, ma può essere utile in alcune situazioni in fase comunque sempre iniziale. L’intervento chirurgico classico comprende la colpectomia (asportazione della vagina) associata a diversi gradi di linfadenectomia loco-regionale in base alla localizzazione della neoplasia nel canale vaginale, allo stadio della neoplasia ed all’evidenza o meno di linfadenopatie patologiche agli esami di staging. Alla chirurgia, in caso di fattori di rischio come la presenza di residuo di malattia o il coinvolgimento linfonodale, sarà associato, nelle settimane successive all’intervento, un trattamento radioterapico o eventualmente radio-chemioterapico concomitante a finalità adiuvante onde ridurre la probabilità di una recidiva locale di malattia. Gli schemi chemioterapici considerati sono a base di cisplatino, tendenzialmente a cadenza settimanale per migliorarne la tolleranza soggettiva in corso di trattamento.
La radioterapia è il trattamento di scelta per la maggior parte delle donne affette da carcinoma vaginale in fase localmente avanzata, quindi non aggredibile chirurgicamente in maniera radicale. La radioterapia esterna è spesso affiancata anche da quella interna (brachiterapia, terapia interstiziale eccetera), nella quale la radiazione viene applicata direttamente al tessuto malato. Spesso al trattamento radioterapico si associa, previa valutazione multidisciplinare, una chemioterapia per vie endovenosa a base di cisplatino con cadenza settimanale, a scopo radiosensibilizzante.
La chemioterapia rappresenta inoltre il trattamento principale del carcinoma vaginale nei casi di diffusione della malattia a distanza. Inoltre, può essere utile per ridurre le dimensioni delle lesioni prima della chirurgia, in caso di trattamento neoadiuvante.
Data la rarità del tumore della vagina, pochi studi sulla chemioterapia di tale patologia sono disponibili e non vi è evidenza della superiorità di uno schema di trattamento rispetto ad un altro. I trattamenti utilizzati sono normalmente simili a quelli usati per il carcinoma della portio. Farmaci che sono stati utilizzati sono: cisplatino, carboplatino, 5-fluorouracile, paclitaxel e docetaxel.
Non esistono studi randomizzati o prospettici che indichino quale sia il follow-up ottimale di pazienti affette da carcinoma della vagina. Non c’è alcuna evidenza che metodiche di diagnostica per immagini o l’esecuzione di una citologia vaginale siano superiori a un accurato esame obiettivo ginecologico nell’identificare recidive di carcinoma vaginale. In generale la raccomandazione è di eseguire almeno una visita ogni tre-quattro mesi il primo anno, ogni sei mesi il secondo anno e ogni anno successivamente.
Fonti
- https://www.airc.it/cancro/informazioni-tumori/guida-ai-tumori/tumore-della-vulva-e-della-vagina
- Linee guida ESGO per il trattamento del carcinoma vaginale
- https://www.cancerresearchuk.org/health-professional/cancer-statistics/statistics-by-cancer-type/vaginal-cancer/risk-factors#heading-Zero